面痛的诊断与治疗
出处:按学科分类—医药、卫生 辽宁科学技术出版社《神经内科门诊手册》第113页(6874字)
面痛是令病人烦恼,医生困惑的疾病,其病因、病理大多尚不清楚,除三叉神经痛外,内科医生将大多数的面痛病人交给牙科医生处理。由于许多导致面痛的疾病或综合征缺乏辅助检查方法及诊断标准,故易导致误诊。
一、三叉神经痛
三叉神经痛(trigeminal neuralgia)是一种常见病,被认为是人体最剧烈的痛性疾病之一。表现为三叉神经分布区内短暂的、反复发作的剧痛。多见于老年人,发病高峰年龄为75岁,40岁以前的发病率不足10%。女性较男性多见。三叉神经痛分为原发性和继发性两种。
1.常见原因 原发性三叉神经痛病因不清。以往所谓的原发性三叉神经痛,常常是三叉神经受血管压迫所致。继发性三叉神经痛主要由多发性硬化和脑肿瘤所致。
2.发病机制 三叉神经节及后根的脱髓鞘改变是疼痛的病理基础。脱髓鞘使轴索裸露,传入传出纤维间产生“短路”。短路冲动累及到一定总和即发生阵发性剧痛。
3.诊断程序 病史:急性起病的面部和舌部反复发作的剧痛。
症状表现:三叉神经痛以2、3支区疼痛最多见,其次是单独的3支或2支区疼痛。约95%病人为单侧疼痛。疼痛被病人描述为电击样,发作持续数妙至数分钟。口角、鼻翼、颊部和舌部为敏感区,轻触即可诱发,称为扳机点。
伴随症状:严重者伴有面部肌肉的反射性抽搐,称为痛性抽搐(tic douloureux)。
体格检查:原发性三叉神经痛无阳性体征,继发性三叉神经痛可有其他颅神经麻痹体征。
实验室检查:无特殊。头颅MRI有助于除外肿瘤、多发性硬化及血管病变等病因。
诊断:根据疼痛的部位、性质、面部扳机点、无神经系统阳性体征及卡马西平治疗有效等做出诊断。
4.鉴别诊断 继发性三叉神经痛:持续性痛,常合并其他颅神经麻痹;
牙痛:持续性剧痛,局限于牙龈部,进食冷、热食物后加剧;
舌咽神经痛:局限于舌咽神经分布区的发作性剧痛,吞咽食物时可诱发。
引起三叉神经痛的神经系统主要疾病:血管病变、多发性硬化、脑肿瘤。
5.治疗 原发性三叉神经痛应首选药物治疗,药物治疗无效或失效时再考虑其他治疗方法。
(1)药物治疗 ①卡马西平为首选,开始用0.1g,每日两次,以后每天增加0.1g,直到疼痛停止,以后再逐渐减少,找出最小维持剂量,一般为0.6~0.8g/d,约70%有效。如用大剂量72h无效即不必再试。副作用可有眩晕、嗜睡、恶心、行走不稳,多在数天后消失,偶有皮疹或白细胞减少,需停药;②苯妥英钠:开始用0.1g,每天三次,数日后效果不佳可增至0.6g/d,近半数病例有效,有的病例苯妥英钠与卡马西平合用好于单独用药;③氯硝西泮:苯妥英钠和卡马西平无效时可用氯硝西泮(氯硝安定),4~6mg/d,40%~50%病例能完全控制,25%显着减轻。副作用可有嗜睡及步态不稳。突然停药可引发抽搐,故应逐渐停药。少数老年病人可出现短暂性精神错乱,停药后消失。重症肝病病人禁用;④力奥来素(巴氯芬):可在卡马西平和苯妥英钠基础上用力奥来素15mg/d;⑤丙戊酸钠:最初剂量为600mg/d,逐渐增至1200mg/d,可有良好效果。丙戊酸钠可增加卡马西平的药理活性代谢产物环氧化物的血浆水平。不良反应轻微,约10%病人可发现肝脏酶活性增高,少数病人出现全身不适、厌食和嗜睡,应定期检查肝脏功能;⑥维生素B12:本药治疗三叉神经痛的机制尚不清楚,通常用维生素B121000μg,每日一次,肌肉注射,连用10天。以后改为每周2~3次,持续3周,有效率约为60%~83%,无明显不良反应;⑦哌咪清:有人报道其疗效优于卡马西平,显效率达78.4%±3.1%,开始1~4天剂量为4mg/d,以后每隔3天增加2mg/d,第14天后为12mg/d,分两次服用。不良反应有记忆减退及锥体外系症状,多发生在治疗后的4~6周。
(2)封闭治疗 三叉神经封闭是指注射药物于神经干或半月节上,使之破坏,以阻滞其传导作用,注射区面部感觉丧失,从而获得止痛作用。目前注射用药物有无水酒精、甘油、阿霉素、亚甲蓝、复方麝香注射液、链霉素、氯丙嗪、利多卡因、苯妥英钠等。
封闭治疗的适应证:药物治疗无效者或有反应者;拒绝手术治疗或不适手术者;作为过渡治疗,为手术治疗创造条件。
封闭治疗主要分两种类型:①周围支封闭 根据疼痛部位选择不同三叉神经分支,常用药物有阿霉素、无水酒精、苯妥英钠、普鲁卡因、复方麝香注射液;②三叉神经半月节封闭 三叉神经半月节注射甘油可取得良好疗效。
(3)经皮选择性半月神经节射频热凝治疗 适用于老年体弱不能耐受手术者。此方法重复应用仍可有效。可有面部感觉异常、角膜炎、咀嚼无力、复视和带状疱疹等并发症。对所有的射频治疗病人,均有损伤三叉神经及发生其他并发症的可能,应征求病人及家属同意并签字后,方可进行治疗。对于健侧眼已失明者,患侧忌用射频治疗。
(4)伽马刀治疗 选择三叉神经半月节或三叉神经感觉根桥脑作为伽马刀治疗的靶点,有效率为65.5%~89%。对于原发性三叉神经痛伽马刀可作为首选治疗手段。
(5)手术治疗 可采用周围支切断或撕脱术、三叉神经感觉根切除术、三叉神经血管减压术治疗。手术治疗对缓解症状有实用价值。其中三叉神经感觉根切除术是目前首选手术方式。
继发性三叉神经痛应采取病因及对症治疗。
二、舌咽神经痛
舌咽神经痛(glossopharyngeal neuralgia)是舌咽神经分布区的神经痛。其疼痛特点与三叉神经痛相似,发病率约是三叉神经痛的1%。平均发病年龄在50岁左右。无明显性别差异。
1.病因 绝大多数病人被认为有血管对神经的压迫。颅内外肿瘤、蛛网膜炎及附近组织的炎症,茎突过长均可刺激和压迫神经。
2.发病机制 不清。
3.诊断程序
病史:急性起病的咽喉、耳、下颌部疼痛。
症状表现:舌咽神经痛表现为阵发性撕裂样疼痛,累及舌咽神经和迷走神经,为下颌周围、咽部、耳、喉和舌基底疼痛。常为单侧,持续约1min。每天可发作多次。常见的诱发因素是交谈和咀嚼。
伴随症状:舌咽神经痛对心率和血压有一定影响,病人可出现晕厥、心率不齐、心动过缓、心脏停搏及痫性发作。还可出现自主神经功能改变,如血压、唾液及泪液分泌增多、局部充血、出汗、咳嗽。
体格检查:无阳性体征。
试验室检查:头颅MRI及MRA能除外脑肿瘤、多发性硬化及血管病变等病因。
诊断:根据疼痛部位、性质,典型病例不难诊断。非典型病例可行可卡因试验:用10%可卡因溶液喷涂在扁桃体及咽部,疼痛停止并维持1~2h,饮食及吞咽不再触发疼痛发作为可卡因试验阳性。舌咽神经痛病人此试验阳性率高达90%。
4.鉴别诊断
舌咽神经痛需与三叉神经痛鉴别,两者疼痛部位不同。
引起舌咽神经痛的神经系统疾病主要包括血管异常、脑肿瘤和蛛网膜炎等。
5.治疗
(1)药物治疗 舌咽神经痛的治疗药物主要是苯妥英钠和卡马西平,用法和治疗三叉神经痛的药物相同。一般镇痛药物无效。其药物治疗总有效率约为50%。少数病人疼痛完全缓解,但复发率较高。
(2)舌咽神经阻滞及毁损 舌咽神经阻滞及毁损所用药物包括局麻药、激素及神经破坏剂。①局麻药加激素 常用2%利多卡因或0.75%布比卡因1ml(或0.75%罗哌卡因1m1)加里美达松1ml,3~5天1次,4~6次为1个疗程;②神经破坏药 常用的有无水乙醇和10%~20%酚甘油。一般不进行舌咽神经干的毁损。可以应用长效局麻药加适量激素间断、反复进行舌咽神经干或周围支的阻滞。顽固性的原发性舌咽神经痛,可在多次阻滞的基础上试行舌咽神经干毁损,但应做好应急准备。
舌咽神经支阻滞及毁损可在茎突尖后内侧或舌咽部施行。
舌咽神经支阻滞及毁损比较安全,舌咽神经干阻滞时因其与迷走神经、舌下神经、副神经、交感神经及面神经解剖位置较近,易被一并阻滞或刺激出现相应症状。损伤颈部血管可形成局部血肿,尤其是在应用神经破坏剂时,要特别慎重并做好准备工作,包括病人的心理准备和抢救准备。
(3)外科方法
①微血管减压术 枕骨下开颅探查舌咽神经,有血管压迫者,使其松解可使疼痛停止,无神经功能的丧失。
②颅内切断舌咽神经及迷走神经分支为外科治疗应用最多、效果最好的方法,但术后存有不同程度的吞咽困难,甚至有因术后并发症而死亡的报道。
③射频热凝术 经皮射频热凝术是在X线透视下,经颈静脉孔对岩下神经节进行电凝。可能发生声带麻痹。因报道病例较少,其最终效果尚需进一步评定。
三、颞颌痛及功能障碍综合征
颞颌痛及功能障碍综合征(temporomandibular pain and dysfunction syndrome,TMPDS)曾称颞颌功能障碍、颞颌综合征等,表现为咀嚼肌部位的疼痛和压痛。是面部常见疾病之一。颞下颌关节在进行功能运动时出现弹响或杂音、疼痛、下颌关节运动障碍是其三大症状。
1.常见病因 病因不清,与精神因素及颞颌关节病变均可能有关。
2.发病机制
(1)中枢理论 指精神和生理因素造成心理负担,导致异常的应用咀嚼肌,例如过度的咬颌牙齿。病人对刺激的反应也趋于收缩咀嚼肌或从事异常的、习惯性的下颌运动。
(2)末梢理论 认为TMPDS与咬颌异常和病理性肌肉功能有关。但是都未能得到证实。
(3)颞颌关节变性 颞颌关节退化性关节炎、关节盘内源性退变、自身免疫性关节炎、自发性关节炎、长期不适当应用咀嚼肌及精神障碍均可导致颞颌关节变性。
3.诊断思维程序 TMPDS发生率达6%~12%,多见于女性,好发年龄为青中年。病史无特殊。
TMPDS主要表现为咀嚼肌痛,开始发生在一侧,部分可累及两侧。疼痛为中等程度的钝痛,有时在咀嚼时有可能出现严重疼痛。疼痛的时间因人而异,同一个体每天可有波动,常有加重及缓解,可持续数月至数年。长时间缓解后复发也较常见。
除疼痛外,可出现颞颌关节“咔哒”声及张开受限。
体格检查:咬肌上部、颞肌前部、胸索乳突肌中部、头夹肌及颈夹肌上部、斜方肌肩部可有压痛点。颞颌关节活动时可出现“咔哒”声及张口受限(上下门齿距离不足3.5cm)。
实验室检查:TMPDS目前缺乏特征性的实验室检查。颞颌关节放射学检查发现42%病人有颞颌关节异常。
4.鉴别诊断
本病多属功能性紊乱,器质性改变较少见。依病理生理的改变和受累的部位,TMPDS可分为:咀嚼肌功能紊乱,关节腔内部紊乱,颞颌关节退行性变,骨折、感染和关节肿瘤。鉴别诊断见表7-1。
表7-1 TMPDS的鉴别诊断
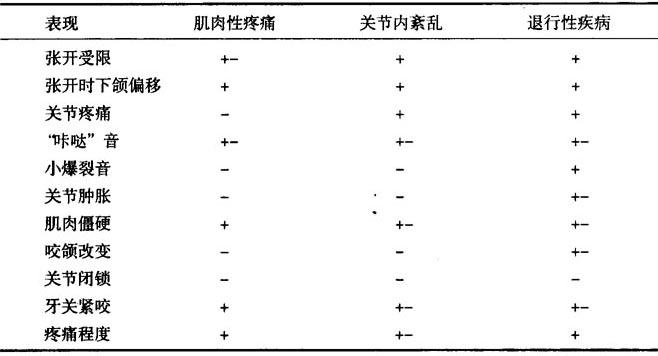
+ 一般有,- 一般没有,+- 可有可无
引起TMPDS的神经系统主要疾病还有抑郁、焦虑等精神障碍。
5.治疗
(1)活动颞颌关节 有颞颌关节活动受限者采用下列方法活动。
第一步:最大限度张口闭口10次
第二步:将拳头放于下颌下,抗阻力张开3次
第三步:重复第一、二步3次
第四步:每次餐前完成以上活动1次,每日进行3次
活动前局部应喷局部麻醉药(氯乙烷)以缓解疼痛,疼痛发作时也可喷用。每一部位应喷3次(每次喷药间歇15s)。需注意不能喷入眼及耳,也不能靠近火源。
(2)口服药物治疗 可应用下列药物
①抗抑郁剂 低剂量即可起效。常用阿米替林和丙咪嗪。用法:睡前服阿米替林10mg,如需要可加大剂量至30~40mg,数天起效。副作用为嗜睡、便秘、口干。5-羟色胺再摄取抑制剂对TMPDS无效。
②肌松剂及弱镇静剂 可缓解肌肉痉挛,疗效有个体差异,应用时间长后会产生耐受,需加大剂量。可用安定5mg,每日2次;氯硝安定0.5mg,每日2~3次。
③阿片及麻醉类止痛剂 可缓解疼痛,应用于其他治疗方法无效者,可口服缓释吗啡、哌替啶、异丁巴比妥加阿司匹林及咖啡因,也可用经皮肤吸收的芬太尼。
非甾体类抗炎止痛药对TMPDS无效,大剂量可短时间缓解疼痛。
(3)肌肉注射 2%利多卡因或0.5%盐酸丁哌卡因0.5ml痛点注射,一般每次注射三个部位,重复注射可维持较长时间。皮质类固醇(地塞米松1mg)加局部麻醉剂(总量0.5m1)肌肉注射,24h内起效,可维持1周,连续注射4~6周。并发症(罕见情况可发生感染、损伤周围神经及全身反应)。
TMPDS的治疗步骤可总结如下:先用面部喷药加活动训练,如疼痛为中到重度,应用阿米替林;如治疗无效则用利多卡因痛点注射,并考虑另一种三环类抗抑郁剂;如仍无效,可用地塞米松加丁哌卡因及利多卡因痛点注射。