性传播疾病
出处:按学科分类—医药、卫生 科学技术文献出版社《泌尿外科疾病诊断标准》第142页(17036字)
(一)淋病
淋病(gonorrhea)是性传播疾病中最常见的疾病,是由淋病奈瑟菌(Neisseria gonorrhoea)引起的泌尿生殖系统的化脓性感染,主要通过不洁性交传染,淋病双球菌不仅可直接感染尿道、子宫内膜、眼结膜、直肠及咽腔,而且在本病的发病过程中可发生多种并发症,如男性附睾炎、前列腺炎、女性前庭大腺炎、子宫内膜炎及输卵管炎。还可经血性播散,引起关节炎、脑膜炎、心内膜炎、肝炎、菌血症等全身或系统性炎症,甚至造成不育及失明,严重影响人们的健康。
1.流行病学 淋病是性病中发病率较高的一种,尤以欧美及非洲一些国家和地区更为明显。淋病的发病率与季节有关,夏季发病率高,与人群性活动有一定关系。淋病的高发年龄为15~29岁,其中以20~25岁最多。
2.病理生理 淋球菌易侵入单层柱状细胞和移行上皮细胞,如尿道、子宫颈、膀胱黏膜、直肠、咽及眼结膜上皮细胞。淋球菌感染人体是从黏附过程开始的。细菌借助其菌毛、蛋白Ⅱ和IgA1分解酶迅速与上皮黏附,然后被柱状上皮细胞吞噬。一旦进入细胞内,淋球菌开始大量增殖,一个细胞内可含有大量淋球菌,导致细胞损伤溶解。然后细菌释放到黏膜下间隙,引起黏膜下感染。通过内毒素脂多糖与补体、IgM的协同作用,于该处造成炎性反应,多核白细胞浸润、黏膜红肿、糜烂、上皮细胞脱落,形成典型的尿道脓性分泌物。
3.检查
(1)直接镜检:取尿道分泌物、前列腺按摩液(女性尿道或宫颈取分泌物)作涂片,革兰染色后,高倍镜下可见细胞内外革兰氏阴性双球菌。男性急性淋菌性尿道炎,其阳性率可达90%。淋菌性眼炎可用结合膜分泌物取材,淋病性关节炎穿刺取关节液涂片,也可找到革兰阴性双球菌。
(2)淋菌培养:是诊断淋病的重要佐证。淋病奈瑟菌对培养基的营养要求很高,常用的分离培养基为巧克力平板。为了提高阳性率,应将取材接种于改良的Thayer-Martin培养基或New York City(NYC)培养基等选择性培养基中,这些选择性培养基中含有万古霉素、多黏菌素、磺胺类、两性霉素B或制真菌素等多种抗菌药物,可抑制各种杂菌的生长,在37℃、5%~10%的CO2环境中培养、18~24小时观察结果。即可见到圆形凸起、湿润、光滑、半透明或灰褐色菌落。
(3)生化反应:氧化酶试验和糖发酵试验在鉴定淋病奈瑟菌中有一定的实用意义。氧化酶试验是取含二甲基对苯二胺的干试纸条,滴一滴水使试纸条湿润后,将菌落涂在纸条上,10秒钟内淋球菌纸条变成紫色。即氧化酶试验阳性。糖发酵试验是培养基中加入糖类和指示剂,淋球菌分解葡萄糖,但不分解麦芽糖、蔗糖及乳糖,使培养基pH降低,而指示剂颜色改变。这就可以与奈瑟菌属中其他菌种相鉴别。
(4)血清学和免疫学试验:有人应用多克隆和单克隆荧光抗体染色法或血清淋球菌菌毛抗体测定及酶联免疫吸附试验测定分泌物中淋球菌抗原等方法诊断淋病,但因其抗原变化较多,故诊断结果尚不令人满意。
(5)多聚酶链式反应(PCR):近年来DNA多聚酶链式反应(polymerase chain reaction)扩增技术在病原体检测方面已得到了广泛的应用。用此方法检测淋球菌具有快速、特异、敏感性高等优点,但此项技术在操作过程中存在着污染问题,可出现假阳性。在应用PCR进行研究时需设立对照组。
(6)PPNG检测:用纸片酸度滴定法检测β-内酰胺酶,使用Whatman 1号滤纸,PPNG菌株能使其颜色由蓝变黄,阳性为PPNG,阴性为非产青霉酶淋球菌(N-PPNG)。
(7)三杯检验:第一杯混浊,第二杯、第三杯清晰,为前尿道炎;第一杯高度混浊,第二杯、第三杯轻度混浊时,为后尿道炎;如果三杯略成同样混浊时,可怀疑后尿道炎,同时合并有膀胱炎。
4.诊断
(1)有性接触史、配偶感染史或间接接触患者的分泌物史。
(2)男性有尿道炎症状(尿痛及尿道流脓);其他部位淋病、有并发症淋病以及播散性淋菌性感染应根据其不同表现确定其临床分类。
(3)男性急性淋菌性尿道炎涂片革兰染色,查出细胞内有典型革兰阴性双球菌,有初步诊断意义。无症状患者均应进行淋球菌培养,鉴定为阳性即可确诊。
5.诊断标准
(1)有不洁性交史(主要方式)或其他间接接触传染源、病史(非主要方式)。
(2)潜伏期为3日至3周。
(3)尿道口灼热、瘙痒或蚁行感。2~4日后红肿,尿道外口处有稀薄而透明的分泌物,有絮状物或丝状物,1~2周后,分泌物增多并变为稠液性。
(4)治疗不合理可变为慢性,包括淋菌性精囊炎、淋菌性附睾炎、淋菌性尿道狭窄。
(5)分泌物进行涂片可找到革兰氏阴性双球菌或PCR检查淋菌DNA阳性。
(6)分泌物培养出淋病奈瑟双球菌。
6.鉴别诊断
(1)非特异性尿道炎:开始常有明显诱因,如机械性刺激、创伤、器械损伤等,检查多为葡萄球菌、大肠杆菌、变形杆菌等。淋球菌检查阴性。
(2)非淋菌性尿道炎:有性接触史,潜伏期1~3周,症状轻微或无明显症状,有少量黏液性或黏液脓性分泌物。病原体主要为沙眼衣原体或解脲支原体。少数也可查到滴虫、真菌、病毒等。淋球菌检查阴性。
(二)非淋菌性尿道炎
非淋菌性尿道炎(non-gonococal urethritis,NGU)是指有性接触传染的一种尿道炎,它在临床上有尿道炎的表现,但尿道分泌物中查不到淋球菌。由于女性在患本病时不仅有尿道的炎症而且有子宫颈炎等生殖道的炎症,因此,仅称之为尿道炎显然不够确切,而将其称为非特异性生殖道感染(non specific genital infection,NSGI)。非淋菌性尿道炎仅仅指淋球菌和衣原体以外的病原体(主要是解脲支原体及生殖支原体)引起的尿道炎,但上述认识尚未被广泛接受。
1.流行病学 NGU感染率最高的年龄段为20~24岁,其次为15~19岁和25~29岁。女性多于男性。调查研究表明发生衣原体感染与年龄、性别、社会经济学、性行为方式及避孕方式等多因素有关。年轻的妇女中宫颈衣原体的分离阳性率明显高于年长者,并发症的发生率前者也高于后者;年轻男性也高于年长者;在某些国家的少数民族及美国黑人中衣原体的感染率较高;多性伴是衣原体感染的危险因素;口服避孕药与泌尿生殖道衣原体感染呈正相关等。其产生原因可能是对无症状女性进行了有效筛查,而感染女性的男性性伴却未得到诊断、治疗和报告。
2.病因 本病40%~50%由沙眼衣原体引起,20%~30%由解脲支原体引起,10%~20%由阴道毛滴虫、白色念珠菌、单纯疱疹病毒、腺病毒和类杆菌等微生物引起,但NGU不包括结核杆菌、大肠杆菌、金黄色葡萄球菌、肺炎球菌、变形杆菌、绿脓杆菌和产碱杆菌等引起的尿道炎。这些细菌也可偶然引起尿道的炎症,但一般不是通过性途径传染的。
3.临床表现 NGU好发于青年,25岁以下约占60%。男女均可发生,但国内报道男性多于女性。患者多为未婚。潜伏期比淋病长,平均为1~3周。男性和女性NGU的症状有所不同。男性主要临床症状:
(1)尿痛:常表现为尿道口发痒、刺痛或烧灼感。时轻时重,其疼痛程度比淋病为轻。
(2)尿道分泌物和尿道红肿:NGU时分泌物常为浆液性,较稀,量也较少。长时间不排尿或早晨首次排尿前可发现尿道分泌物结成的痂膜封住尿道口(称为“糊口”)或污染了内裤。检查时尿道口有红肿。
(3)无症状或症状不典型:有些患者可无症状或症状不典型,因此,有相当多的患者在初诊时易被漏诊。女性患者的症状常表现得不特异、不明显或无症状。当有尿道炎时,约有50%的患者有尿急、尿频及排尿困难,但无尿痛症状或仅有轻微尿痛。检查尿道口可有潮红和肿胀,压迫尿道可有少量淡黄色分泌物。宫颈是女性主要感染部位,主要症状为黏液脓性宫颈内膜炎,表现为宫颈外翻、充血和水肿。用棉拭子插入宫颈管后稍加转动,取出后肉眼可见拭子变为浅黄色,称为“拭子试验”。异位性充血和水肿也常发生,用拭子在鳞状和柱状上皮交界处转动易引起出血。由于衣原体和支原体不寄生于复层鳞状上皮,所以一般不引起阴道炎。如母亲有衣原体感染,有35%~50%的新生儿通过产道时可发生眼部感染。主要症状为眼部的黏液脓性分泌物。如不及时治疗,可变成慢性。
4.并发症
(1)前列腺炎:多数患者开始时即为慢性表现。症状为排尿不适,有会阴部、腹股沟、股部、耻骨联合上部、腰背部的轻微疼痛或酸胀感。检查时前列腺呈不对称肿大、变硬或硬结。急性期排尿有较剧烈的疼痛感,并向尿道、阴囊和臀部方向放射。直肠有坠胀感。也可合并排尿困难和阴茎痛性勃起,少数患者伴有发热或全身不适。直肠指检有前列腺肿大和压痛。尿中可出现透明丝状物或灰白色块状物。
(2)附睾炎:可分急性和慢性。急性非淋菌性附睾炎较少见,发生率约为1%,常与尿道的炎症同时存在,多为单侧性。表现为附睾肿大、变硬,输精管增粗、触痛,也可有阴囊水肿。成慢性时,附睾尾部可有硬结和精索增粗。常可因性生活过度和酗酒等诱因引起急性发作。附睾炎时血清抗体有明显增高,因此,血清学试验对附睾炎的诊断有较大意义。
(3)精囊精索炎:常与前列腺炎同时存在。前列腺精囊炎常可为患者首诊的症状。其临床表现与前列腺炎相似,同时有精液带血、射精痛和遗精次数增多等症状。直肠指检可发现前列腺上界两侧压痛、肿胀或有条索状物。精索炎时精索有肿胀变粗、压痛和结节出现。
(4)Reiter病:患者同时有尿道炎、眼结膜炎和多发性对称胜关节炎。部分患者有龟头和包皮内的浅表糜烂,边缘稍高,融合成多环状,称为环状龟头炎。受累的关节以膝、髋、踝和肘为多见。关节病变可长达数月,偶尔并发心肌炎、胸膜炎和多发性神经炎,抽取关节渗出液有时可查出衣原体。血清中抗衣原体抗体滴度亦有所升高。但Reiter综合征可能由多种原因引起,衣原体感染仅可能是其中之一。
5.诊断标准
诊断NGU首先应排除淋菌性尿道炎及普通细菌引起的非特异性尿道炎,有如下依据即可诊断。
(1)具有非婚性接触史,或有明确接触非淋菌性尿道炎致病病原体污染物的病史,或配偶有感染史。
(2)潜伏期平均1~3周。
(3)具有前述明显或典型的临床症状及体征。
(4)实验室检查阳性。
特别要注意有相当一部分患者可无症状。患者分泌物涂片和培养应排除淋球菌,但作为临床诊断,一般仅要求在革兰染色的涂片中,用油镜检查平均每视野有4个以上多形核白细胞即有诊断意义。若患者无明显的分泌物时,可取10~15ml清晨首次尿或间隔3~4小时后的尿作离心,取沉淀物进行检查,在高倍镜视野下每视野平均有多于15个多形核白细胞有诊断意义。
6.鉴别诊断 在NGU的鉴别诊断中,首先应和淋菌性尿道炎相区别。有人曾比较了214例男性NGU和185例男性淋菌性尿道炎(GU)的临床表现,发现同一患者中,若有分泌物和尿痛两种症状同时存在则可能是淋病,而单独存在两种症状之一者更像是NGU。两种分泌物的性状和量也明显不同,淋菌性尿道炎的分泌物多为脓性,分泌物量多,稍挤压尿道或脓液自发流出的占84.5%,而NGU时,分泌物较少,需用力挤压尿道才有分泌物者占58%,分泌物的性状也多为浆液性。尚有19%的患者无分泌物。但两者的最终鉴别应通过实验室检查。
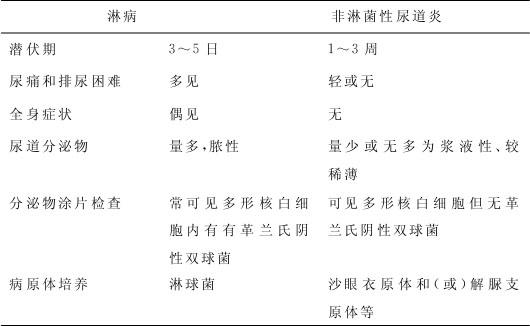
(1)淋病性尿道炎(表4-4)
表4-4 淋病和非淋菌性尿道炎的鉴别
(2)普通细菌感染的非特异性尿道炎:本病不归入性传播疾病,不十分强调不洁性交史。起病较快,感染后数小时内即可起病,几乎没有潜伏期。尿道脓性分泌物较少,且往往与膀肮炎同时存在,因此尿频现象格外明显,尿液检查可以见到多量白细胞与红细胞。尿液或尿道分泌物普通细菌培养,可以培养到大肠杆菌、变形杆菌、葡萄球菌等非特异性细菌。此类尿道炎常因阴茎部位不洁,逆行细菌感染引起,有包茎或包皮过长,且又局部经常发炎的男子容易发生。
(三)梅毒
梅毒是由梅毒螺旋体引起的一种慢性、系统性性传播疾病。人体受感染后,螺旋体很快播散到全身,几乎可侵犯全身各组织与器官,临床表现多种多样,且时显时隐,病程较长。早期主要侵犯皮肤及黏膜,晚期除侵犯皮肤、黏膜外,还可侵犯心脏血管系统及中枢神经系统;另一方面,梅毒又可多年无症状呈潜伏状态。梅毒主要通过性接触传染,也可因其他方式密切接触或输入患者的血液而传染。梅毒孕妇可通过胎盘使胎儿在宫内受感染或出生时接触母亲有病损的产道受染。
1.流行病学
(1)传染源
1)梅毒患者:梅毒患者是主要的传染源。一期梅毒的硬下疳中及二期梅毒的各种皮肤、黏膜疹中均有螺旋体存在,加之病损无自觉症状,不影响性生活且病程较长,传染的机会较多,危害很大。
2)隐性梅毒:部分患者感染梅毒螺旋体后无皮肤黏膜及内脏表现,而血清试验阳性。此类患者也有传染性,特别是早期隐性梅毒。
3)血源:在二期梅毒患者的血液中,含有大量螺旋体,若将此血液输给受血者,将直接引起二期梅毒发生,特别是未经冷藏的血液直接输给患者,其发生率更高。
(2)传播途径
1)性交传播:是梅毒传播的主要途径。主要通过两种方式:异性性交及同性恋者。前者是引起阴部下疳的主要途径,其发生率占所有下疳的95%。近年研究发现,同性恋者传染梅毒的比例上升,占50%~69.2%。
2)接触传播:直接接触及间接接触均可传染梅毒,以前者多见。
①直接接触:这种方式传染者以医、护人员及家属多见,可通过接触患者的病变部位或分泌物,螺旋体可经破损皮肤或微小伤口感染。
②间接接触:患者的病灶或阴道、尿道分泌物可污染衣物、器具、便器及其他用品,健康人接触后即可造成感染。
3)垂直传播:即母胎或母婴传播。前者是指经胎盘传播的方式,母体孕期患二期梅毒时梅毒螺旋体可经胎盘传染给胎儿,引起流产、早产或死胎。少数情况下,孕妇病变可经皮肤擦伤感染新生儿,在螺旋体侵入部位形成下疳(头、肩多见)。这是区别胎传梅毒的标志。
4)输血传染:各期梅毒均有传染性,特别是二期梅毒,血中存在大量的梅毒螺旋体,若将此血未经冷藏或冷藏少于5日直接输给患者,受者可直接患二期梅毒。晚期梅毒患者血中螺旋体减少或消失,但也不宜作为供血者。
(3)流行特点
1)传染期长:由于梅毒感染进展缓慢,病期较长,从感染到发展为晚期梅毒需3~5年或更长,各期均有传染性,特别是早期(一期及二期)梅毒。进入晚期的梅毒可持续终生,传染性较弱。
2)传染途径以性行为为主:梅毒的传染途径主要是性交传染。有效地打击嫖娼、卖淫活动,及时重点监测某些高危人群,消灭传染源及切断传播途径,有利于本病的控制与消灭。
3)人群普遍易感:人体对梅毒螺旋体缺乏天然抵抗力。经感染后才逐步建立后天免疫,但后天产生的免疫力并不可靠,不足以抵抗及消除螺旋体的感染。一旦接触,即感染发病。
4)与年龄、性别及遗传有关:研究发现,梅毒的发病率在不同性别、不同年龄组之间有明显差异。
另外,某些遗传因素与梅毒的发病及进展有关。
2.病因 梅毒的病原体为梅毒螺旋体(treponema pdlidum),1905年Schaudinn及Hoffman发现,是小而纤细的密螺旋状微生物,有6~12个螺旋,轴长6.0~15.0μm,横断面直径0.09~0.18μm,因其与透明液体有相似之折光力故称苍白螺旋体。一般染色方法不易被染色,普通显微镜下很难看到。常用暗视野显微镜检查,可观察到螺旋体的运动形态。其运动方式有3种,具有特征性:①围绕长轴旋转前进;②呈弹簧样伸缩前进;③全身弯曲如蛇形,其中以围绕长轴旋转前进为最常见。在电镜下,螺旋体呈粗细不等,着色不匀,宛如蛇状,前端有数根鞭毛样细纤维束伸入胞浆内,以维持螺旋体的弹性,并具有屈曲与收缩功能,原浆内含有1~2个球状深色颗粒。
3.临床表现
(1)获得性梅毒(后天梅毒)临床表现
1)一期梅毒:一期梅毒又称硬下疳,是梅毒螺旋体进入人体后的第一个损害,从性接触到发生损害的潜伏期,最短1周,最长1~2个月,平均2~4周。典型硬下疳:一般单发,直径1~2cm,圆形或椭圆形,稍高出皮面,呈肉红色糜烂面或浅在性溃疡,疮面清洁,少量浆性分泌物,内含大量梅毒螺旋体,周围及基底浸润明显具软骨样硬度,无疼痛。多发于外生殖器,男性多在阴茎、龟头、冠状沟、包皮、尿道外口等;同性恋常见于肛门、肛管。女性多在大小阴唇、阴蒂、宫颈等部位。少数发生于唇、舌、乳房等。妊娠期由于生殖器官充血,组织松软,故硬下疳较一般明显。硬下疳经抗梅治疗可迅速消退,未经治疗可在3~6周自行消退,不留痕迹或留轻度萎缩及色素沉着。如患者多次感染,螺旋体从几处侵入或由于自身接种,可发生多发性硬下疳,但较少见。如与杜克雷嗜血杆菌同时感染,则发生混合性下疳,先出现软下疳损害,其后再出现硬下疳。
硬下疳出现后1~2周,腹股沟或患部附近淋巴结可肿大,常为数个,大小不等,质硬,不粘连,不破溃,无疼痛。淋巴结穿刺液含有梅毒螺旋体。肿大的淋巴结消退较硬下疳愈合晚,1~2个月。
2)二期梅毒:一期梅毒未经治疗或治疗不彻底,螺旋体由淋巴系统进入血液循环播散全身,引起多处病灶,称二期梅毒。可侵犯皮肤、黏膜、骨骼、内脏、心血管及神经系统等,而以皮肤、黏膜损害为主。常发生于感染后6周~6月或下疳消退后3~4周。少数情况,二期皮损可与下疳重叠出现。二期皮损发生前可出现轻重不等前驱症状,如发热、头痛、骨关节酸痛、食欲减退、肝脾肿大、全身淋巴结肿大等。以上诸症,可轻可重,因人而异,其发生率男性约25%,女性约50%。一般3~5日好转。
3)三期梅毒:早期梅毒未经治疗或治疗量不足,经一定时间的潜伏期,约1/3患者发生三期梅毒,其中15%左右在皮肤、黏膜、骨骼出现梅毒性损害,破坏程度较二期重,但一般不危及生命,称良性晚期梅毒,常发生于感染后4~5年。15%~20%在心脏血管系统及中枢神经系统出现梅毒性损害,严重时危及生命,预后不良,称恶性晚期梅毒,常发生于感染后10~25年。
(2)先天梅毒(胎传梅毒)
1)早期先天梅毒:生后2岁以内发病者。生母必为梅毒患者,由于胎儿在宫内通过血源性感染发生与后天梅毒之二期损害相似,不发生一期梅毒损害。
全身症状:新生儿常早产,发育不良、瘦小,皮肤松弛苍白,有皱纹如老人貌,哭声嘶哑,常有低热、贫血、肝脾肿大、淋巴结肿大及脱发等。
皮肤黏膜损害:常见的早期症状为梅毒性鼻炎,因流涕、鼻塞致哺乳困难。生后3周左右发生各种皮疹,如斑疹、斑丘疹、丘疹、水疱、大疱、脓疱等。与后天梅毒二期皮疹相异之处,为好发于掌肠及腔口周围,如口角、鼻孔、肛周发生线状皲裂,愈后成为特征性放射状瘢痕。间擦部位如外阴及肛周常发生湿丘疹或扁平湿疣。口腔可见黏膜斑。
骨损害:长骨的骨垢端出现锯齿样钙化带增宽,以后出现脱钙带,临床为骨软骨炎、骨髓炎、骨膜炎等。受累肢体因疼痛而不愿活动,造成假性瘫痪。尚可发生梅毒性指炎、甲沟炎及甲床炎。
2)晚期先天梅毒:2岁以后发病者。生母为梅毒患者,损害性质与后天梅毒三期损害相似。
活动性损害:如间质性角膜炎,病变影响瞳孔导致失明、神经性耳聋、视神经萎缩、双侧膝关节积液(Clutton关节)、胫骨骨膜炎、骨树胶肿等;鼻和上腭树胶肿导致鼻中隔穿孔、马鞍鼻、皮肤黏膜树胶肿等。
标记性损害:早期病变遗留的痕迹,已无活动性,具特征性。如马鞍鼻、口周放射状裂纹、角膜瘢痕、胸锁骨关节骨质增厚、胫骨骨膜肥厚、恒齿病变为郝秦生齿及桑葚状齿等。
3)先天潜伏梅毒:除感染来源于母体外,其余同后天性潜伏梅毒。
4.检查
(1)暗视野显微镜检查:是诊断早期梅毒惟一快速、可靠的方法,尤其对已出现硬下疳而梅毒血清反应仍呈阴性者意义更大。
(2)梅毒螺旋体暗视野检查:用暗视野显微镜检查被怀疑梅毒患者的病灶内、分泌物内有无梅毒螺旋体存在。一般是采用病灶内的血清置于玻片上寻找梅毒螺旋体。适用于早期有活动性病变的梅毒诊断。
(3)梅毒血清反应试验:诊断梅毒常要依靠血清学检查,潜伏梅毒血清学诊断尤为重要。人体感染梅毒螺旋体后,可产生抗梅毒螺旋体IgM及IgG抗体,也可产生反应素,用不同的抗原来检测体内是否存在抗梅毒螺旋体抗体或反应素用以诊断梅毒。
5.诊断标准 梅毒诊断必须根据病史、临床症状、体检及实验室检查等进行综合分析,慎重作出诊断。
(1)病史:应询问有无非婚性接触史,配偶、性伴有无梅毒史,已婚妇女有无晚期流产、早产、死胎、分娩先天梅毒儿史,既往有无梅毒性皮损史及治疗情况,疑为先天梅毒者应了解生母有无梅毒病史。
(2)体检:应作全面体检,包括全身皮肤、黏膜、骨骼(怀疑先天梅毒应作长骨X线摄片)、口腔、外阴、肛门及表浅淋巴结等部位,病期长者应作心血管及神经系统检查。
(3)实验室检查:硬下疳、梅毒疹及扁平湿疣等有条件应作暗视野显微镜检查。梅毒血清学试验应作为诊断梅毒的常规检查,如临床怀疑梅毒而血清学试验阴性,应于2~3周后复查。必要时进行组织病理及脑脊液检查。
对于先天梅毒,不推荐用脐带血作梅毒检查,因为母亲血液中的反应素及螺旋体IgG抗体可经胎盘及脐静脉传递给胎儿,而出现假阳性反应;也不能用婴儿血清作梅毒螺旋体抗原试验。据研究,由母亲传递给胎儿的梅毒螺旋体IgG抗体,可在婴儿体内存留至生后15个月。婴儿血清的RPR试验较母亲滴度升高,如升高4倍以上更有意义。有条件地区,可测定婴儿体内的抗梅毒螺旋体IgM抗体对诊断先天梅毒有价值。
6.鉴别诊断
(1)一期梅毒应与软下疳、生殖器疱疹、急性女阴溃疡、糜烂性龟头炎、固定性药疹等鉴别。
(2)二期梅毒应与银屑病、玫瑰糠疹、多型渗出性红斑、药疹、脂溢性皮炎、扁平苔鲜、汗斑、伤寒蔷薇疹等鉴别;扁平湿疣应与尖锐湿疣、疥疮结节等鉴别。
(3)三期皮肤梅毒应与寻常性狼疮、慢性下腿溃疡等鉴别。
(四)尖锐湿疣
尖锐湿疣(condvlomo acuminatum,CA)生殖器疣或性病疣,由人乳头瘤病毒(HPV)感染所致,是最常见的性传播疾病之一。近来,细胞学研究表明宫颈尖锐湿疣在性活跃的妇女中高度流行。以往对生殖器疣并不重视,认为是一种微不足道的疾病,现发病率逐年增高,在我国位居性传播疾病的第二位,而且尖锐湿疣可能与癌变有关,因而逐渐引起人们的重视。
1.流行病学
(1)发病率:尖锐湿疣的发病率在全球范围内近20年明显增加,成为最常见的性传播疾病之一。
(2)传播途径
1)性接触感染:为主要传染途径。性接触后通常1~3个月潜伏期之后发病。估计与CA患者有性接触者,其中有2/3会被感染上,有多人性伴侣者,感染机会增多,传播更广。因此,近5年来本症发病率一直维持高发病率不降。
2)母婴传播:新生儿可以通过孕妇的产道感染,亦有在怀孕期间由阴道至子宫逆行性感染胎儿。出生后婴儿喉头、阴部或肛周发生尖锐湿疣症状。由于患尖锐湿疣的母亲护理婴儿,密切接触亦可于出生后被感染。多发生于6个月内,部位为肛周和外阴部。
3)间接(非性传播)接触感染:通过与患者密切接触(无性接触),接触污染源,如马桶坐便,共用浴盆、浴巾、手巾等传播,皆属于间接感染。有的通过桑拿浴室内坐垫而被感染。仅发生于阴部和肛周以外的尖锐湿疣,应考虑非性接触感染的。
2.病理生理 HPV一旦侵入人体后,会进入皮肤黏膜内的棘细胞,存在于胞核内,引起棘细胞增生,结果造成表皮呈乳头瘤样增生。体外的HPV耐受力较强,不易杀灭,对乙醚、冷冻与干燥都有一定的抵抗力。HPV感染的危险因素是多方面的,包括年龄、性伴数、性交频率以及机体免疫状态。免疫功能降低或身体衰弱时的人体易患尖锐湿疣。最近用免疫过氧化物酶染色和分子生物学方法可以检测抗原,证实在组织中存在病毒。HPV不仅是尖锐湿疣的致病因子,而且与肿瘤有关,宫颈鳞癌、阴茎癌、外阴和肛周癌组织中有规律地检出HPV的DNA序列,大约90%宫颈癌HPV的DNA阳性,主要是HPV16或HPV18,因此HPV16、HPV18、HPV31、HPV39型被称为高危型HPV,尤其是宫颈癌的发生与此类HPV关系更密切。
3.临床表现
(1)尖锐湿疣:以年轻人多见,大多为16~25岁性活跃者。潜伏期3周至8个月,平均约3个月。易发生于慢性淋病患者,亦易发生于女性阴道炎及男性包皮过长者。女性患者尖锐湿疣好发于大小阴唇、阴蒂、阴道和宫颈,至少20%女性患者的会阴和肛周皮肤易波及。女性患者多数有外阴瘙痒、白带多的主观症状,而男性多发生在冠状沟、龟头、包皮、系带,其次是尿道口、阴茎、阴囊。肥胖患者的臀间隙是易发生的部位。同性恋者可发生于肛周及直肠。大约15%阴茎尖锐湿疣患者可伴发肛周疣。同性恋者肛门疣比阴茎疣要多好几倍,国外报道402例同性恋中肛周疣是阴茎疣的5倍。尖锐湿疣偶有发生于腋下、腹股沟、乳房下等间隙部位及面部、口腔内。皮损为淡红至淡褐、深褐色带蒂的突起,细小淡红丘疹,逐渐增大,可为乳头状、鸡冠状或融合成菜花状,通常1~4mm,最大者几厘米。多发丘疹可融合成片或斑块样表现。阴道、宫颈口尖锐湿疣可用阴道镜检查,镜下可见扁平状、菜花状、表面粗糙呈尖峰状或白色、淡红色谷穗状表现。
(2)巨大型尖锐湿疣:巨大型尖锐湿疣是发生在阴茎的病变,好发于龟头和包皮,也可见于女阴和肛门,是黏膜色或淡红色扁平状菜花样肿瘤,是恶性病变。有学者分析了42例巨大尖锐湿疣,形状均巨大,形成溃疡,侵入较深组织,恶变率高达56%,复发率高达66%,但无远处转移,死亡率20%。50%病例最初治疗采用外科手术切除而复发,第一次复发平均时间是10个月,复发后17例采用外科切除,5例采用化学放射治疗,加或不加局部治疗,外科切除组治愈率61%,而化学放射治疗加或不加局部治疗组治愈率25%。因而肛门直肠及肛周巨大尖锐湿疣是高度进展性肿瘤,具有复发和恶变特性,复发率高,但无远处转移特性。
(3)亚临床型的尖锐湿疣:临床上可见的尖锐湿疣仅代表冰山上的尖峰,而有大量的亚临床型尖锐湿疣未被发现,此类患者可无症状,成为带菌者,通过性接触而感染他人,因而要引起重视。亚临床型即肉眼未见疣体,而5%醋酸白试验阳性。只有HPV感染细胞才能被醋酸脱色。亚临床型尖锐湿疣组织病理上有尖锐湿疣改变。
此外,还可存在更早期的HPV感染情况,称之为HPV潜伏感染(latent papillomavirus infection)。潜伏感染既无细胞学异常,也无组织学改变,只能通过HPV-DNA检测才能鉴定。
4.实验室检查
(1)醋酸白试验:用3%~5%的醋酸溶液涂于可疑病损处,于3~4分钟后,HPV感染部位变白。这是由于HPV感染处的细胞过度增生,其细胞的角蛋白不同于正常上皮细胞者,角蛋白遇醋酸后凝固的结果。该法简单易行、价廉。但可出现假阳性和假阴性。醋酸白试验阳性也见于扁平苔癣、脂溢性皮炎、非特异性炎症、上皮性肿瘤等。因此,此实验为非特异性的。
(2)细胞学检查:巴氏涂片(Papanico1aou)是最常用的用于检测无症状性宫颈HPV感染的方法。但不敏感,且存在主观错误。
(3)阴道镜、尿道镜或肛镜检查:可先直接观察或在行醋酸白试验后观察。
(4)组织病理:镜下可见角化过度伴有角化不全,棘层肥厚,钉突延长,假性上皮瘤样增生。最有特征性的表现是在角质层、颗粒层和棘细胞层上部有凹空细胞,其细胞增大,圆形或类圆形,这些大的上皮细胞有小的或大的不规则核,核深染,固缩。由于胞浆细胞器聚集在细胞周围而其余部位胞浆清楚,因而核周有空晕,说明有人乳头瘤病毒感染。凹空细胞有圆形、类圆形、不规则形。凹空细胞分4型:一型是正常大小棘细胞,胞浆明显空泡化,核位于中心呈轮辐状;另一型棘细胞大小不一,核固缩,核周胞浆空泡化;再一型是同等大小的细胞胞浆透明,核位于边缘似镰刀形;还有一型凹空细胞呈蜂窝型。Schgal等报告凹空细胞核呈角状或星状。此外,表皮内有核丝分裂相、多核细胞和角化不良细胞,真皮水肿,毛细血管扩张,其周围有慢性炎性细胞浸润,主要是淋巴细胞及组织细胞。
(5)免疫组化检测:用带有过氧化物酶的抗体检查HPV抗原,所用方法有PAP法、ABC法等,组织切片染色经一系列处理后,依次加一抗、二抗、酶标试剂,显色,复染后观察结果。表皮有空泡化细胞,核内见有棕褐色颗粒状沉着为阳性,阳性率在40%~60%。此方法有对病原进行组织定位的优点。
5.诊断 根据病史,多数患者有婚外性接触史或配偶感染史及典型的生殖器部位的乳头状、鸡冠状或菜花状疣容易诊断。不典型者可作5%醋酸白试验,组织病理检查和PCR检查HPV,以便确诊。
6.诊断标准
(1)常有不洁性交史。
(2)龟头、冠状沟的边缘及包皮内缘,初为小而柔软的疣状浅红色丘疹,表面凹凸不平,呈乳头样或菜花样,根可有蒂,有时可融合为大片状。
(3)病理:常可见上皮细胞核周有明显空泡,即所谓的“挖空细胞”。人乳头状瘤病毒(HPV)原位杂交可有阳性染色颗粒。
7.鉴别诊断
(1)扁平湿疣:属于二期梅毒疹,是扁平而湿润的褐色或淡褐色丘疹,表面光滑,成簇分布或融合成斑块,较尖锐湿疣湿润,可有溃疡,用暗视野检查,梅毒螺旋体阳性,梅毒血清反应强阳性可确诊。
(2)假性湿疣及阴茎珍珠状丘疹:假性湿疣发生在20~30岁女性外阴,特别是小阴唇内侧和阴道前庭,为1~2mm大小的黏膜色或淡红色小丘疹,表面光滑如鱼子状,或绒毛状突起,群集分布,无自觉症状;而阴茎珍珠状丘疹常发生于青春期后,20~40岁为主,为1~2同皮色带光泽半透明小丘疹,圆锥形、球形或不规则形,成行或有时数行排列在冠状沟,无自觉症状,长期不消退病理示表皮鱼网状呈指样突起,包围着基质,基质中毛细血管扩张,其周围有成纤维细胞增生。PCR检查HPV阴性。
(3)生殖器汗管瘤:常位于女性大阴唇外侧或男性阴茎,多发与皮色相同的扁平丘疹,组织病理可以鉴别,在真皮浅层可见嗜碱性上皮细胞索呈圆形或卵圆形团块,蝌蚪状或逗点状及囊状导管,分布于间质中。导管内有嗜伊红性无定形物质。
(4)皮脂腺异位症;发生于阴茎龟头、阴唇黏膜、口腔,为黄色小丘疹。组织病理可以鉴别,为成熟的皮脂腺小叶。
(5)鲍温样丘疹病:男性在阴茎海绵体或龟头,亦可发生于阴囊。女性在外阴及会阴发生黏膜淡褐色或深褐色扁平丘疹。直径3~7mm。临床上是良性疾病,可持续多年,有一些病例皮损可自然消退。但组织病理示原位癌的表现,可见角化过度,角化不全,银屑病样表皮增生,局灶性颗粒层增厚,表皮上半部有丝分裂增加,可见坏死及大的多核或核浓缩的角阮细胞,呈现原位癌的表现。
参考文献
1 李晓飞,梅骅,郑克立等.黄色肉芽肿性肾盂肾炎(附30例报告).中华泌尿外科杂志,2000,21:606~608
2 黄伟华,陈坚.黄色肉芽肿性肾盂肾炎.中华外科杂志,2000,38:439~441
3 孙颖浩,彦克钧,王林辉等.肾皮质脓肿(附31例报告).中华泌尿外科杂志,2000,21:550~551
4 Abe K,Ozono Y,Miyazaki M,et al.Prostaglandin E1 for renal papillary necrosis in a patient with diabetes mellitus.J Int Med Res 1999,27:90-95
5 Lopez AlcinaE,Arlandis GuzmanS,Monserrat Monfort JJ,et al.Renal and perirenal abscess.Actas Urol Esp,1999,23:135-139
6 Foxman B,Marsh J.Condom use and first-time urinary tract infection.Epidemiology.1997,8:637-641
7 Tice AD.Short-Course therapy of acute cystitis:a brief review of therapeutic strategies.J Antimicrob Agents,2000,13:183-187
8 Menday AP.Comparison of Pivmecillinam and cephalexin in acute un complicated urinary tract infection.Int J Antimicrob Agent,2000,13:183-187
9 Nicolle LE.Pivmecillinamfor the treatment of acuteuncomplicated urinary infection.Int Jclin Pract,1999,53:612-617
10 李炎唐,马永江.非特异性男性生殖系统感染.见:吴阶平主编.泌尿外科.济南:山东科技出版社,1993,329~340
11 Mears E.M.:Prostatitis and related disorder.In the Walsh Retik Vaughan Wein CAMPBELL'S UROLOGY 7th Edition Vol I W.B.Saunders.Co.,Philadelphia,1998,615-630
12 周华,杨帆,郭宁如.念珠菌病.见:吴绍熙,郭宁如,廖万清主编.现代真菌病诊断治疗学.北京:北京医科大学中国协和医科大学联合出版社,1997,55~68
13 卫生部性病专家咨询委员会.性病诊断标准与处理原则.卫生部疾病控制司,2000